Kosmetik International №5 (2018)

IPL в лечении различных форм розацеа.
Розацеа является хроническим воспалительным заболеванием кожи и характеризуется вовлечением центральной зоны лица с кратковременной или стойкой эритемой, воспалительными папулами и пустулами, телеангиэктазиями и гиперплазией соединительной ткани. На ранних этапах у пациентов возникает преходящая центрофациальная эритема («прилив»), которая длится менее 5 минут и может распространяться на шею и грудь, зачастую сопровождаясь чувством тепла. Более поздние симптомы включают в себя эритематозные бляшки, шелушение, отек, папулы и пустулы, офтальмологические и фиматозные изменения (утолщение кожи вследствие гиперплазии сальных желез). В Российской Федерации на долю розацеа приходится около 5% всех дерматологических диагнозов, хотя, по мнению некоторых косметологов, реальная цифра достигает 20%, причем у мужчин данная патология развивается реже, чем у женщин, однако первые более склонны к фиматозным изменениям (ринофиме).
У розацеа существует 4 формы, клинические особенности которых нельзя назвать уникальными: эритематозно-телеангиэктатическая, папуло-пустулезная, фиматозная и офтальмологическая. Отдельно стоит выделить гранулематозную розацеа, которую отличает отсутствие воспалительных изменений, но наличие коричневых, желтых или красных папул и пустул одинакового размера.
Этиология.
Этиология розацеа неизвестна — в настоящее время считается, что это многофакторное полиэтиологические заболевание. Одна из современных теорий гласит, что розацеа вызывает комбинация нарушений регуляции иммунной системы, аномальная передача сигналов по нервам к сосудам и дисбиоз микрофлоры, что приводит к повышению кожной чувствительности и развитию воспаления. Среди других предрасполагающих факторов отмечают большое количество сальных желез на лице, особенности иннервации тканей и состояние стенок сосудов.
В последние годы активно изучается влияние кожных микроорганизмов на развитие розацеа. В ряде научных публикаций подтверждена роль клеща Demodex folliculorum в патогенезе данного заболевания. Он обитает на лице (обычно в области лба и щек) и чаще встречается при папуло-пустулезной форме розацеа.
Базовое лечение.
Два базовых принципа терапии розацеа выглядят так: лечение должно быть индивидуальным и комплексным. Согласно международным рекомендациям, золотым стандартом терапии данного дерматоза являются производные метронидазола, антибиотики и ретиноиды. Отечественные рекомендации относительно системной терапии розацеа в целом схожи с международными, несколько отличаясь дозировками и/или частотой приема лекарствен- ных препаратов:
- тетрациклины — доксициклин 100–200 мг, 1 раз в сутки;
- эритромицин — по 250 мг, 4 раза в сутки;
- кларитромицин — по 500 мг в сутки;
- метронидазол — по 1,0–1,5 гр в сутки.
Использования IPL для лечения розацеа.
IPL-системы — это источники широкополосного полихроматического некогерентного света в диапазоне длин волн от видимого до инфракрасного (400–1200 нм). Впервые IPL для лечения сосудистых дисхромий использован в 1976 году. Позднее было описано применение высокоинтенсивных импульсных ламп для устранения сосудистых мальформаций, что вылилось в создание коммерческих устройств. Один из принципов биологического воздействия интенсивного импульсного света на кожу заключается в абсорбции фотонов эндогенными и экзогенными хромофорами. При этом в терапии розацеа учитывается поглощение световой энергии не только гемоглобином, но и другими структурами.
Гемоглобин: IPL вызывает избирательный нагрев гемоглобина и коагуляцию расширенных дермальных сосудов, что положительно сказывается на состоянии центрофациальной эритемы и телеангиэктазий.
Меланин: IPL вызывает избирательный нагрев эпидермального меланина, что способствует лучшему отшелушиванию роговых чешуек с поверхности кожи.
Пигментированный экзоскелет Demodex folliculorum: IPL вызывает избирательный нагрев экзоскелета и гибель клещей, что снижает паразитарную и, как следствие, бактериальную нагрузку на кожу.
Порфирины бактерий: свет в диапазоне 400–600 нм вызывает образование свободных радикалов из продуктов метаболизма некоторых бактерий (в частности, P. acne) с по- следующей гибелью этих бактерий.
Второе направление действия IPL — влияние на каскад воспалительных реакций, сопровождающих розацеа. Оно реализуется несколькими путями:
- усилением активности противовоспалительных цитокинов;
- подавлением активности провоспалительных цитокинов;
- сразу обоими эффектами.
Эффективность IPL в лечении различных форм розацеа доказана многими клиническими испытаниями. Можно предположить, что она связана с мультифакторным воздействием IPL. При использовании IPL важное значение имеет спектральный диапазон, характеристики импульсов и величина флюенса, которые следует выбирать, исходя из фототипа кожи пациента и клинической картины заболевания.
Примеры использования IPL в лечении различных форм розацеа.
Эритематозно-телеангиэктатическая форма
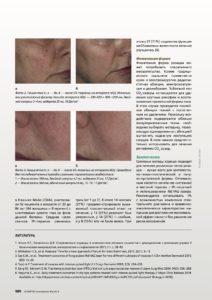
Данная форма розацеа хорошо поддается терапии IPL и лазером. Девять рандомизированных контролируемых исследований показали, что как PDL (импульсные лазеры на красителях), так и IPL являются эффективными. При этом IPL лучше подходит для лечения центрофациальной эритемы, поскольку воздействие импульсного лазера на красителях часто приводит к развитию пурпуры, что плохо воспринимается пациентами, также лазерное воздействие на воспаленной коже PDL может вызвать чувство жжения [2]. В то же время при сочетании местной или системной терапии с IPL подобных осложнений практически всегда удается избежать. В итоге после интенсивного импульсного света остается лишь временное покраснение кожи.
Определенную пользу для пациентов с центрофациальной эритемой при эритематозно-телеангиэктатической форме розацеа несет использование Nd:YAG-лазера с длиной волны 1064 нм. Однако Nd:YAG- лазер при монотерапии розацеа менее эффективен по сравнению импульсным лазером на красителе (PDL — Pulsed Dye Laser, PDL) с длиной волны 577, 585 или 595 нм. В то же время Nd:YAG-лазер имеет бо’льшую ценность при лечении расширенных сосудов на лице, рефрактерных к терапии. Это связано с большей глубиной проникновения излучения 1064 нм и таргетным воздействием на глубоко залегающие сосуды [3].
Папуло-пустулезная форма
По поводу эффективности IPL и лазеров для лечения папуло-пустулезной формы розацеа опубликовано немного работ. В одной из них IPL- терапия показала улучшение состояния папул и пустул на коже у 64% пациентов [4].
При изучении возможностей PDL было установлено, что лазер на красителях улучшил состояние у 50% пациентов, в то время как у других 50% папуло-пустулезные поражения остались неизменными или даже ухудшились [5].
Лечение Nd:YAG-лазером с длиной волны 1064 нм продемонстрировало хорошие результаты — в одной из работ состояние папул и пустул у 22 пациентов улучшилось, а в другой у 12 из 27 пациентов наблюдал- ся выраженный эффект (описан как «превосходный») [3].
Офтальмологическая форма
Интенсивный импульсный свет может применяться в терапевтических схемах офтальмологической форма розацеа. В одном из недавних исследований, проведенных в Клинике Майо (США), участвовали 52 пациента в возрасте от 20 до 84 лет (44 женщины и 8 мужчин) с симптомами сухости глаз на фоне данной болезни. Среднее число сеансов IPL-терапии равнялось трем (от 1 до 7). В итоге 14 человек (27%) продемонстрировали выраженный положительный ответ на лечение, у 16 (31%) результат был умеренным, у 14 (27%) — слабым, а у 8 (15%) его не было вовсе. При этом у 37 (71%) пациентов функция мейбомиевых желез после лечения улучшилась [6].
Заключение.
Световые методы хорошо подходят для лечения различных типов розацеа — лучше всего для эритематозно-телеангиэктатической и папуло-пустулезной формы. Оптимальным является сочетание системной и местной терапии с IPL-терапией и использованием Nd:YAG-лазера. Рекомендуется использовать IPL с возможностью изменения спектрального диапазона и временно-энергетических характеристик импульсов для достижения максимальной эффективности без увеличения риска осложнений.
Скачать статью